Selon Philippe Douste-Blazy, ministre des Solidarités, de la Santé et de la Famille, « 5 millions de Français n'ont pas de couverture complémentaire, dont 2 à 2,5 millions ne l'ont pas choisi , pour des raisons financières [...]. La couverture maladie universelle complémentaire n'a pas répondu à ce problème mais l'a seulement déplacé. » Afin de remédier à cette situation, l'article 56 de la loi du 13 août 2004 a mis en place une aide légale à l'acquisition d'une couverture complémentaire santé qui a pour principal objectif de pallier les effets de seuil de la couverture maladie universelle complémentaire (CMU-C) (1). Entrée en vigueur le 1er janvier 2005, cette aide s'adresse aux personnes justifiant d'une résidence stable et régulière en France et dont les revenus vont jusqu'à 15 % au-dessus du seuil d'accès à la CMU-C. La mutuelle, la compagnie d'assurance ou l'institution de prévoyance auprès de laquelle l'assuré souscrit un contrat d'assurance complémentaire déduit le montant de l'aide -qui va de 75 € à 250 € par personne composant le foyer - de la cotisation ou de la prime annuelle due pour le contrat de couverture complémentaire. En contrepartie, l'organisme bénéficie d'un crédit d'impôt d'un montant équivalent qu'il défalque de sa contribution due au titre du financement de la CMU-C. Un mécanisme longtemps réclamé par les organismes de mutuelle, et notamment par la Fédération nationale de la mutualité française ainsi que par la Fédération des mutuelles de France (2).
Cette nouvelle aide à la souscription d'une couverture complémentaire santé remplace le dispositif d'aide à la mutualisation CMU, réservé aux assurés dont les revenus n'excédaient pas de plus de 12,7 % le plafond de la CMU-C. Celle-ci avait été mise en place en 2002 par un avenant à la convention d'objectifs et de gestion de la caisse nationale d'assurance maladie (3). Mais l'expérience n'avait pas été concluante : selon le bilan du dispositif présenté le 20 octobre 2003, seulement 7 800 personnes en avaient alors profité. Les raisons de cet échec relatif : le « manque d'attractivité » du dispositif et la revalorisation de certains minima sociaux ayant entraîné, pour certaines personnes, un dépassement du plafond de ressources (4).
Les conditions administratives pour l'attribution de l'aide à l'acquisition d'une couverture complémentaire santé (ou droit à déduction) sont les mêmes que celles requises pour l'attribution de la CMU-C. Le droit à déduction est ainsi accordé aux personnes résidant en France de façon stable et régulière. En outre, l'intéressé doit répondre à une condition de ressources, lesquelles ne doivent pas excéder 15 % du seuil d'accès à la CMU-C.
La condition de stabilité de la résidence en France métropolitaine ou dans un département d'outre-mer (DOM) doit être remplie par toute personne qui demande à bénéficier de la CMU-C et donc du droit à déduction sur la prime ou sur la cotisation. Et ce, quelle que soit sa nationalité ou sa qualité d'affilié ou d'ayant droit. Le caractère stable est ici défini comme le fait de résider sur le territoire métropolitain ou dans un DOM de manière ininterrompue depuis plus de 3 mois.
Les personnes de nationalité étrangère doivent non seulement résider de façon stable en France mais aussi justifier être en situation régulière au regard de la législation sur le séjour des étrangers à la date de leur affiliation. Cette condition n'est toutefois pas opposable aux ressortissants de l'Union européenne et de l'Espace économique européen (1), ainsi qu'à leurs ayants droit, quelle que soit la nationalité de ceux-ci.
Les personnes concernées devront fournir à la caisse primaire d'assurance maladie (CPAM) un titre ou tout autre document attestant de la régularité de leur séjour sur le territoire.
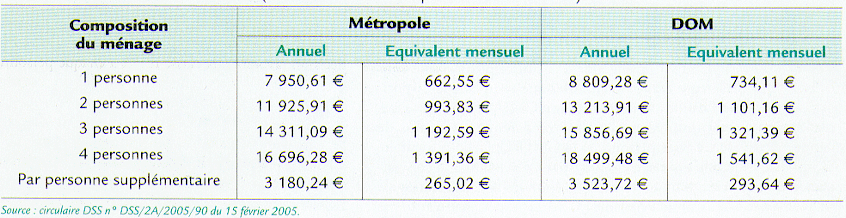
Cette aide s'adresse aux personnes dont les revenus vont jusqu'à 15 % au-dessus du seuil d'accès à la couverture maladie universelle complémentaire (voir tableau ci-dessous).
Les plafonds de ressources étant fonction de ceux applicables pour la CMU-C, ils sont revalorisés comme ces derniers le 1er juillet de chaque année.
Les ressources prises en compte pour l'attribution du droit à la déduction sont identiques à celles retenues pour la CMU-C. C'est la CPAM auprès de laquelle l'assuré présente sa demande qui procède à la vérification des revenus du foyer.
Les revenus pris en compte pour la détermination du droit à la couverture complémentaire comprennent l'ensemble des ressources, de quelque nature qu'elles soient, effectivement perçues au cours des 12 mois civils précédant la demande, nettes de prélèvements sociaux obligatoires, de CSG et de CRDS. Les avantages en nature et les revenus procurés par des biens mobiliers et immobiliers et par des capitaux sont intégrés dans les ressources.
Lorsque le nombre de personnes composant le foyer diminue au cours de la période de référence, les ressources de celles ayant quitté foyer ne sont pas prises en compte, du fait de la diminution du plafond de ressources correspondant.
Par ailleurs, les charges consécutives aux versements des pensions et obligations alimentaires sont déduites des ressources.
Les avantages en nature procurés par le logement occupé, soit par son propriétaire ne bénéficiant pas d'aide personnelle au logement, soit, à titre gratuit, par les membres du foyer du demandeur, sont évalués mensuellement et de manière forfaitaire.
De même, les aides personnelles au logement (allocation de logement sociale ou familiale et aide personnalisée au logement) sont incluses dans les ressources, sur la base d'un forfait.
Dans les deux cas, celui-ci est fixé à :
12 % du montant du RMI pour une personne isolée, lorsque l'allocataire est seul (612 €/an au 1er janvier 2005) ;
14 % du montant du RMI pour 2 personnes, lorsque le foyer se compose de 2 personnes (1 071,96 €/an) ;
14 % du montant du RMI pour 3 personnes, lorsque le foyer se compose de 3 personnes ou plus (1 286,40 €/an).
Les biens ou capitaux non exploités, ni placés, sont censés procurer aux intéressés un revenu annuel évalué, en fonction de leur valeur locative, à :
50 % de leur valeur locative, s'il s'agit d'immeubles bâtis ;
80 % de cette valeur pour des terrains non bâtis ;
3 % de cette valeur pour des capitaux.
Les bourses d'enseignement supérieur sont prises en compte dans les ressources du foyer du demandeur.
Les rémunérations d'activités perçues par toutes les personnes composant le foyer, pendant la période de référence, sont affectées d'un abattement de 30 %, si l'intéressé :
justifie d'une interruption de travail supérieure à 6 mois ouvrant droit aux indemnités journalières de maladie ;
se trouve en chômage total et perçoit l'allocation d'assurance ou est en chômage partiel et touche l'allocation de chômage partiel prise en charge par l'Etat. La rémunération des stagiaires de la formation professionnelle est assimilée à l'allocation de chômage à laquelle elle s'est substituée lors de l'entrée en formation ;
est titulaire de l'allocation d'insertion ;
est bénéficiaire de l'allocation de solidarité spécifique ;
sans emploi, perçoit une rémunération de stage de formation professionnelle légale, réglementaire ou conventionnelle.
Certaines ressources ne sont pas prises en compte. Il s'agit de :
l'allocation d'éducation de l'enfant handicapé et de ses compléments (ex-allocation d'éducation spéciale) ;
l'allocation de rentrée scolaire ;
les primes de déménagement ;
les majorations pour tierce personne et l'allocation compensatrice pour tierce personne ;
l'allocation personnalisée d'autonomie ;
les prestations en nature dues au titre des assurances maladie, maternité, invalidité ou de l'assurance accident du travail ;
l'indemnité complémentaire de remplacement ;
l'indemnité en capital attribuée à la victime d'un accident du travail atteinte d'une incapacité permanente inférieure à 10 % ;
la prime de rééducation et le prêt d'honneur versés par la caisse primaire d'assurance maladie en vue de faciliter le reclassement de la victime d'un accident du travail ;
le complément de libre choix du mode de garde de la prestation d'accueil du jeune enfant (PAJE), ainsi que l'aide à la famille pour l'emploi d'une assistante maternelle agréée (Afeama) et l'allocation de garde d'enfant à domicile (AGED) ;
les aides et secours financiers versés par des organismes à vocation sociale, dont le montant ou la périodicité n'ont pas de caractère régulier, ainsi que les aides et secours affectés à des dépenses concourant à l'insertion du bénéficiaire et de sa famille, notamment dans les domaines du logement, des transports, de l'éducation et de la formation ;
les bourses d'études des enfants ;
les frais funéraires, payés par la CPAM en cas d'accident suivi de décès ;
le capital-décès servi par un régime de sécurité sociale ;
l'allocation du Fonds de solidarité en faveur des anciens combattants d'Afrique du Nord ;
l'aide spécifique en faveur des conjoints survivants des membres des formations supplétives ;
l'allocation pour jeune enfant, ainsi que la prime à la naissance et l'allocation de base de la PAJE.
En outre, il n'est pas tenu compte des rémunérations de stages de formation professionnelle légales, réglementaires ou conventionnelles, perçues pendant l'année de référence, lorsque l'intéressé justifie que la perception de celles-ci est interrompue de manière certaine et qu'il ne peut prétendre à un revenu de substitution.
Le montant de l'aide est fonction de l'âge de l'assuré. Au 1er janvier de l'année, il s'élève à :
75 € par personne âgée de moins de 25 ans ;
150 € par personne de 25 à 59 ans ;
250 € par personne de 60 ans et plus.
La mutuelle, la compagnie d'assurance ou l'institution de prévoyance auprès de laquelle l'assuré souscrit un contrat d'assurance complémentaire déduit ce montant de la cotisation ou de la prime annuelle due (1).
Tout comme les bénéficiaires de la CMU-C, ceux de l'aide à l'acquisition d'une couverture complémentaire sont exonérés de cotisation d'assurance maladie s'ils sont affiliés, sur critère de résidence, au régime général, c'est-à-dire s'ils bénéficient de la CMU de base. Cette exonération vaut pour toute la période d'effectivité du droit à déduction.
La décision d'octroi du droit à déduction est de la compétence du préfet où siège la caisse primaire d'assurance maladie dont relève l'assuré ou, par délégation, du directeur de la caisse. Pour pouvoir en bénéficier, l'assuré doit s'adresser à sa caisse d'assurance maladie, auprès de laquelle il se procure un formulaire de demande de « protection complémentaire santé-CMU et déduction sur les cotisations ou primes de protection complémentaire santé » (2). Il devra donner en outre tous les renseignements relatifs à la composition et aux revenus de son foyer, indique la direction de la sécurité sociale (DSS) dans sa circulaire du 15 février 2005. S'il ne peut fournir certains éléments nécessaires à l'appréciation de ses revenus, il devra alors joindre à sa demande une attestation sur l'honneur spécifiant que ses revenus sont inférieurs au plafond de la CMU-C.
La caisse primaire d'assurance maladie dispose ensuite d'un délai de 2 mois pour prendre sa décision à compter de la réception de la demande par la caisse saisie et ce, même s'il n'est pas compétent (3) ou si le dossier est incomplet. Au-delà de ce délai, son silence vaut décision implicite de rejet de la demande. En cas de décision favorable, la caisse remet à chaque personne de 16 ans révolus composant le foyer (4) une attestation de « droit à déduction » individuelle, chacune d'elles pouvant souscrire un contrat d'assurance complémentaire auprès de l'organisme de son choix. Une attestation de droit à caractère familial sera également délivrée lorsque plusieurs contrats coexistent pour des personnes différentes au sein d'un même foyer. En cas de perte ou de vol de ce document, un duplicata pourra être délivré sur présentation d'une déclaration sur l'honneur de perte ou de vol.
L'administration précise, dans sa circulaire du 15 février 2005, que l'organisme de protection complémentaire de santé doit être « obligatoirement mentionné lors d'une demande de protection complémentaire en matière de santé [CMU-C], alors que l'organisme de protection sociale complémentaire est choisi par le bénéficiaire après l'attribution du droit à déduction sur la prime ou cotisation d'assurance complémentaire ». En conséquence, précise la DSS, si l'intéressé demande à la fois le bénéfice de la CMU-C et celui du droit à déduction sur la prime ou cotisation, et si c'est ce dernier qui lui est attribué, il n'est pas lié par le choix de l'organisme qu'il a opéré lors du dépôt de sa demande de CMU-C.
La direction de la sécurité sociale souligne également que les décisions des caisses doivent être motivées en droit et en fait et stipuler les voies et délais de recours. Lorsque la demande concerne à la fois l'attribution de la CMU-C et du droit à déduction, l'attribution du droit à la CMU-C rend caduque la demande de droit à déduction, la mention des voies de recours n'étant alors pas nécessaire. Toujours en cas de double demande, l'attribution du seul droit à déduction nécessite à l'inverse un refus exprès de la CMU-C, sans lequel cette dernière ferait l'objet d'une décision implicite d'acceptation à l'issue du délai de 2 mois, ainsi que la mention des voies et délais de recours contentieux auprès de la commission départementale d'aide sociale. Si le refus porte sur les deux dispositifs, la mention des voies de recours est indispensable.
Le bénéficiaire du droit à déduction dispose d'un délai de 6 mois à compter de la date de la décision d'attribution de droit pour faire valoir ce dernier auprès d'une mutuelle, d'une société d'assurance ou d'une institution de prévoyance, à laquelle il remet l'attestation délivrée par sa caisse d'assurance maladie ou un duplicata.
Tous les contrats individuels d'assurance complémentaire de santé sont éligibles au crédit d'impôt. Il en est de même des contrats collectifs à adhésion ou à souscription facultative et individuelle, pour lesquels l'assuré acquitte l'intégralité du coût de la couverture et sous réserve que ces contrats ne soient pas éligibles à la déduction de certaines cotisations sociales prévue à l'article 154 bis du code général des impôts.
Le droit à déduction est ainsi ouvert pour un an à compter :
de la date d'effet du contrat d'assurance complémentaire souscrit pour les nouveaux contrats ;
de la remise de l'attestation à l'organisme de protection sociale complémentaire pour les contrats en cours (renouvellement).
Si l'assuré est déjà couvert par un contrat d'assurance complémentaire de santé individuel à la date de remise de l'attestation, le droit à déduction prend effet à cette date.
L'organisme de protection complémentaire lui délivre une attestation de la date d'effet du droit à déduction de chacun des bénéficiaires.
Par ailleurs, rappelons qu'à compter du 1erjanvier 2006, les contrats de la protection complémentaire santé qui seront souscrits devraient exclure totalement ou partiellement des prestations prises en charge la participation forfaitaire de 1 € mise en place par la réforme de l'assurance maladie.
Selon la direction de la sécurité sociale, l'arrivée d'un enfant mineur à charge doit être entendue de manière large : il s'agit de tout enfant recueilli au foyer qui ne dispose pas de revenus distincts. Les naissances ou les adoptions sont donc concernées, mais pas exclusivement.
En tout état de fait, si cette arrivée intervient après le dépôt de la demande, elle ne peut être prise en compte dans l'attestation délivrée par la caisse d'assurance maladie puisque cette dernière n'en avait pas connaissance. Cependant, précise la direction de la sécurité sociale, « l'enfant donne droit à crédit d'impôt [pour l'organisme auprès duquel le contrat a été souscrit] et à déduction sur la prime ou la cotisation d'assurance complémentaire pour la période de droit restant à courir ». L'organisme de protection complémentaire réclamera alors à l'assuré un justificatif relatif à cette arrivée : copie du livret de famille ou de l'extrait de l'acte de naissance, ou tout document attestant le rattachement de l'enfant comme ayant droit de l'assuré social pour le droit aux prestations en nature de l'assurance maladie.
Le décès d'un bénéficiaire de l'aide survenu depuis le dépôt de la demande ne peut être également pris en compte sur l'attestation. Toutefois l'organisme de protection sociale complémentaire ne peut plus bénéficier du crédit d'impôt correspondant à compter de la date où le décès s'est produit puisque la personne décédée ne peut plus figurer au nombre des bénéficiaires mentionnés par l'organisme concerné dans le cadre de ses déclarations trimestrielles à l'Urssaf pour l'obtention du crédit d'impôt. Le montant de la déduction de la prime ou la cotisation est donc diminué en conséquence à compter de cette date.
Lorsque le bénéficiaire quitte définitivement la France métropolitaine ou un département d'outre-mer ou, s'il est étranger, lorsqu'il cesse de résider dans les conditions régulières au regard de la législation sur le séjour des étrangers en France, le droit à déduction sur la prime ou cotisation est interrompu. Il ne pourra être repris que si l'intéressé remplit à nouveau la condition de résidence au cours de la période de droit. Il appartient au titulaire du droit à déduction de signaler tout changement de résidence auprès de l'organisme de protection sociale complémentaire auprès duquel il a souscrit son contrat. Ce dernier lui délivre alors une attestation indiquant la liste des personnes couvertes par le contrat et précisant la date à laquelle le contrat a pris fin. Document que, le cas échéant, il présentera par la suite à l'appui de sa nouvelle demande de droit à déduction.
L'organisme de protection sociale complémentaire peut être conduit, notamment en cas de non-paiement des cotisations par le bénéficiaire, à suspendre le service des prestations. Ce qui entraîne, par la même occasion, la suspension du bénéfice du crédit d'impôt. Si le service des prestations est repris après que l'intéressé a régularisé sa situation, le bénéfice du crédit d'impôt est repris parallèlement, « le cas échéant, avec effet rétroactif de sorte que l'intéressé bénéficie du montant réduit de prime ou de cotisation pour la période où il a acquitté celle-ci avec retard », assure la DSS. En revanche, si la suspension des prestations est suivie d'une résiliation du contrat, notamment en cas de situation non régularisée par l'intéressé, celle-ci entraînera la fin du droit à déduction sur la prime ou la cotisation.
Si le contrat d'assurance complémentaire prend fin en cours de droit à déduction, notamment en cas de résiliation ou de perte de la qualité d'ayant droit pour l'organisme de protection sociale complémentaire, le droit à déduction sur la prime ou la cotisation prend fin simultanément. Précisons que c'est le seul cas où une nouvelle demande peut être adressée à la caisse d'assurance maladie en dehors de la période de renouvellement (entre 2 et 4 mois avant l'échéance du droit) . Dans ce cas, la demande de renouvellement doit être accompagnée de l'attestation délivrée par l'organisme de protection sociale complémentaire indiquant la liste des personnes couvertes par le contrat et précisant la date de fin de contrat.
Autre cas de figure : au cours de la période de droit à déduction sur la prime ou la cotisation, l'intéressé vient à bénéficier de la CMU-C. Si l'organisme de protection sociale complémentaire auprès duquel l'intéressé bénéficiait d'une déduction sur la prime ou cotisation n'est pas inscrit sur la liste de ceux qui participent à la CMU-C, le contrat est résilié. Dans le cas contraire, le contrat est modifié de sorte qu'il prenne en charge, en tiers payant, les prestations de la CMU-C. Dans les deux cas, le droit à déduction sur la prime ou la cotisation prend fin à la date d'effet de l'attribution de la CMU-C puisque cette dernière se substitue au droit à déduction sur la prime ou cotisation et assure ses prestations sans contrepartie contributive.
L'assuré doit présenter à sa CPAM la demande de renouvellement d'aide à la souscription à une couverture complémentaire au moins 2 mois et au plus 4 mois avant l'échéance du contrat, sauf s'il y est mis fin au cours de cette période. Si le bénéficiaire n'est plus en possession de l'attestation de la date d'effet du droit à déduction délivrée par l'organisme complémentaire, il doit communiquer les nom et adresse du ou des organismes auprès desquels il a souscrit un contrat.
Lorsque cette demande est adressée moins de 2 mois avant l'échéance du droit, « la caisse n'est pas tenue de prendre une décision de refus de renouvellement au motif que ces délais ne sont pas respectés », indique l'administration centrale, alors qu'elle doit le faire lorsqu'elle est déposée plus de 4 mois avant échéance. Bien au contraire, la caisse est invitée, « dans toute la mesure du possible, à prendre sa décision dans un délai permettant d'éviter toute rupture de droit ». Cependant, puisque la caisse dispose d'un délai de 2 mois pour se prononcer, et si la complexité du dossier l'empêche de prendre sa décision (cas des décisions favorables) dans un délai plus court, une « légère interruption de droit » sera tout de même possible. C'est pourquoi la DSS demande que la caisse considère ces dossiers comme une nouvelle demande et non comme un renouvellement, la date d'effet du droit à déduction prenant ainsi effet à la date de remise de l'attestation dès lors que le contrat est en cours.
Si le droit à déduction s'exerce dans le cadre de plusieurs contrats souscrits par des personnes différentes d'un même foyer, la demande de renouvellement est déposée simultanément pour l'ensemble du foyer, dans sa composition à la date de la demande de renouvellement, dans le délai de 2 mois à 4 mois avant l'échéance du droit à déduction de l'un de ses membres. Cette situation peut conduire à ce que, pour certains membres du foyer, la décision de renouvellement intervienne alors que restait un reliquat de droit en cours. Dans ce cas, si le droit est renouvelé, celui-ci prendra effet à expiration de la période initiale de droit pour chacun des contrats. Et, s'il ne l'est pas, le droit expirera à la fin de la période de 1 an applicable à chacun des contrats.
Toutefois, celui des bénéficiaires dont le contrat serait résilié peut présenter sa demande de renouvellement avant le délai de 4 mois avant échéance du droit si tous les contrats existant au sein de son foyer ont pris fin. Par ailleurs, si l'une des personnes n'est plus couverte par son contrat, pour des raisons indépendantes de sa volonté (perte de la qualité d'ayant droit, par exemple), sans que tous les autres contrats aient pris fin et alors que la période du droit à déduction n'est pas expirée, elle est dispensée d'attendre 4 mois avant l'échéance de la période de 1 an de droit des autres membres du foyer pour demander, à titre personnel, le renouvellement de droit. Pour bénéficier de son reliquat de droit auprès d'un nouvel organisme de protection sociale complémentaire, l'assuré devra lui fournir deux documents remis par l'organisme qu'il quitte, à savoir :
l'attestation de droit à déduction remise initialement par la caisse d'assurance maladie ;
et une attestation indiquant la durée pendant laquelle elle a exercé ce droit.
En cas de réclamation portant sur l'attribution de l'aide à l'acquisition d'une couverture complémentaire, l'intéressé peut saisir le tribunal administratif (recours contentieux). Bien qu'elle ne soit pas organisée par les textes, la DSS a toutefois prévu la possibilité d'une « voie amiable ».
Afin d'éviter un trop grand nombre de contentieux, les préfets, ou les directions départementales des affaires sanitaires et sociales et services équivalents en Corse et dans les départements d'outre-mer, sont chargés d'examiner les réclamations qui leur seront transmises soit directement par l'intéressé, soit par l'intermédiaire de l'administration centrale ou par tout autre service public. Les caisses primaires d'assurance maladie ayant seules compétence pour revenir sur une décision de refus d'attribution de droit à déduction, les préfets devront alors, « à chaque fois qu'ils le jugeront nécessaires », les transmettre à la caisse décisionnaire pour résolution amiable. Cette dernière dispose d'un délai de 2 mois pour se prononcer et, au-delà, son silence vaudra décision implicite de rejet, indique la DSS.
Alors que le contentieux relatif à l'attribution du droit à la CMU-C est porté devant la commission départementale d'aide sociale du département dans lequel est située la CPAM, celui concernant le droit à déduction est attribué au tribunal administratif dans le ressort duquel est située cette même caisse. L'assuré peut saisir ce dernier dans un délai de 2 mois à compter de la notification de la décision de rejet ou de la naissance d'une décision implicite de rejet.
Florence Tamerlo
Loi n° 2004-810 du 13 août 2004, art. 56, J.O. du 17-08-04, en partie codifié aux articles L. 863-1 à L. 863-6 du code de la sécurité sociale.
Décret n° 2004-1450 du 23 décembre 2004, J.O. du 30-12-04, en partie codifié aux articles R. 863-1 à R. 863-6 du code de la sécurité sociale.
Arrêté du 23 décembre 2004, J.O. du 31-12-04.
Arrêtés du 25 février 2005, J.O. du 12-03-05.
Circulaire DSS n° DSS/2A/2005/90 du 15 février 2005, à paraître au B.O. Santé-Protection sociale-Solidarités.
L'aide à la mutualisation CMU Pour mémoire, les assurés dont les revenus n'excédaient pas de plus de 12,7 % le plafond de la couverture maladie universelle complémentaire (CMU-C) pouvaient, jusqu'au 1er janvier 2005, bénéficier d'une aide à l'acquisition d'une couverture complémentaire santé - dite « aide à la mutualisation CMU » - mise en place en 2002 par un avenant à la convention d'objectifs et de gestion de la caisse nationale d'assurance maladie (5). Permettant à l'assuré de bénéficier des mêmes prestations offertes par la CMU-C, cette aide était attribuée en fonction de la composition du foyer et de l'âge du bénéficiaire. Elle consistait en la prise en charge partielle par l'assurance maladie (sur les crédits d'action sanitaire et sociale) de la cotisation d'un contrat de couverture complémentaire santé, conclu pour une durée de 1 an.
Bien que ce dispositif ait laissé la place au 1er janvier à l'aide à l'acquisition d'une couverture santé complémentaire légale créée par la loi du 13 août 2004 sur l'assurance maladie, les contrats d'aide à la mutualisation en cours, conclus pour une durée de 1 an avant le 1er janvier 2005, continuent à s'appliquer jusqu'à leur échéance. Notons que si leur titulaire demande, en cours de droit, à bénéficier du nouveau dispositif de déduction sur la prime ou cotisation d'assurance complémentaire, sa demande est recevable.
Les prolongations de contrats offertes aux sortants de la CMU-C
Si, à l'issue de l'expiration de son droit à la CMU-C, l'assuré dépasse le plafond de ressources fixé pour y avoir droit et doit donc adhérer à une mutuelle ou à une société d'assurance, l'organisme complémentaire choisi est tenu de lui proposer de prolonger sa couverture à un tarif préférentiel, pour une nouvelle période de 1 an, afin d'éviter toute rupture de droit (6). Tenant compte du nouveau dispositif légal d'aide à l'acquisition d'une couverture complémentaire santé, la direction de la sécurité sociale précise, dans sa circulaire du 15 février 2005, que les deux mécanismes sont compatibles, permettant ainsi à l'assuré de bénéficier du droit à déduction sur la prime ou la cotisation d'assurance complémentaire dans le cadre de la prolongation de sa CMU-C.
Dans ce cas, s'agissant de la participation forfaitaire de 1 € instituée par la réforme de l'assurance maladie, la DSS souligne que si elle n'est pas exigée des bénéficiaires de la CMU-C, l'organisme de protection sociale complémentaire n'a en revanche pas l'obligation de la prendre en charge au titre des prolongations de contrats offertes.
(1) L'Espace économique européen comprend les 25 membres de l'Union européenne, ainsi que la Norvège, l'Islande et le Liechtenstein.
(2) Voir ASH n° 2254 du 15-03-02.
(3) Voir ASH n° 2301 du 7-03-03 et n° 2355 du 16-04-04.
(4) Voir ASH n° 2332 du 7-11-03.
(5) Voir ASH n° 2301 du 7-03-03 et n° 2355 du 16-04-04.
(6) Voir ASH n° 2246 du 18-01-02.